UNIVERSIDAD NACIONAL AUTONOMA DE MEXICO
ELECTROCARDIOGRAFÍA II
Frecuencia
cardiaca cuando el ritmo es irregular.
Para conocer la frecuencia cardiaca
cuando el ritmo es irregular (son ritmos anormales en su mayoría con síntomas y
signos patológicos), se aplica el siguiente método. Se hace un conteo del
número de complejos QRS contenidos en 30 cuadros grandes, esto es una muestra
suficiente correspondiente al 10 por ciento del total de cuadros grandes que recorre el electrocardiógrafo en un minuto (300 cuadros grandes en un minuto), es por ello que el número de ciclos contenidos en los 30 cuadros (seis
segundos) se multiplica por 10, el resultado será la frecuencia cardiaca por
minuto. En el siguiente ejemplo se encuentran 6 complejos QRS contenidos en 30
cuadros grandes, que multiplicados por 10 nos da una frecuencia cardiaca de 60
latidos por minuto. Con esta “pequeña anormalidad” de ritmo irregular la
paciente presentó disnea, vértigo y síncope con una terrible inestabilidad
psicológica, es tratada con éxito con antiarrítmicos como atenolol o propanolol.
56
El número normal de latidos cardiacos
y de pulsaciones por minuto en adultos es de 75, más menos 15 (entre 60 y 90)
esta estimación de la frecuencia cardiaca está fundamentada en los libros
clásicos de propedéutica y fisiologías clásica y la estimación de 100 latidos
por minuto como normal es incorrecta ya que la mayoría de adultos con esta
frecuencia cardiaca presenta síntomas y signos patológicos como inquietud,
ansiedad y nerviosismo que no es un estado de completo bienestar.
La frecuencia cardiaca máxima con la
que se conserva un gasto cardiaco normal o eficaz es de 150 latidos por minuto,
una frecuencia mayor a 150 y menor a 200 latidos por minuto producen un estado
crítico o de riesgo (Arthur C. Guyton). El aleteo ventricular es aquella
frecuencia cardiaca entre 200 a 300 latidos por minuto que produce
invariablemente insuficiencia cardiaca y fallo cardiaco.
Ruidos cardiacos
A la auscultación del área precordial
se le estudian los ruidos cardiacos, su frecuencia, el ritmo, el tono, la
intensidad, el timbre y el frémito o soplos.
Los ruidos
cardiacos normales son dos, sistólico o primer ruido y el diastólico o segundo
ruido, que se suceden con ritmo y tiempo constante entre uno y otro latido..
El primer ruido, sistólico, es de tono
bajo (grave), timbre suave (poco vibrátil) y de larga duración (tum). Se
produce por el cierre de las válvulas mitral y tricúspide durante la sístole
ventricular, más las vibraciones y turbulencias provocadas por la contracción
muscular de los ventrículos y la apertura de las válvulas sigmoideas aórticas y semilunares pulmonares. Se
ausculta en la región de la punta del corazón (ápex) y en el foco mitral.
El segundo ruido, diastólico, es de
corta duración y de tonalidad aguda (ta), se produce por el cierre de
las válvulas sigmoideas aórticas y semilunares pulmonares.
Entre el primero y
el segundo ruido cardiaco no se ausculta ruido alguno, a esta etapa del ciclo
cardiaco se le denomina pequeño silencio. Al final del segundo ruido
(ta) y antes de que se produzca el primer ruido de un nuevo ciclo, no se
escuchan ruidos, a esta etapa se le llama, gran silencio, por durar un
poco más de tiempo que el primer silencio.
La sucesión de primer ruido, pequeño
silencio, segundo ruido, gran silencio, constituye el ciclo cardiaco (tum-ta
– tum-ta).
57
Se admite la
existencia de un tercero y cuarto ruido cardiaco, ambos de escaso
relieve auditivo. El tercer
ruido es sordo y de tono bajo y se asemeja al eco apagado del segundo.
Coincide con la fase de llenado rápido ventricular cuando se abren las válvulas
auriculoventriculares. Se percibe bien en decúbito lateral izquierdo a nivel de
los IV y V espacios intercostal y en espiración forzada. El cuarto ruido
es originado por la contracción auricular.
SOPLO.- El desplazamiento de la corriente o flujo sanguíneo es
normalmente laminar y silencioso, en ocasiones suele originar turbulencias con
fenómenos vibratorios que se perciben como ruidos cardiacos anómalos durante la
sístole y/o en la diástole, conocidos con el nombre de soplos.
Las turbulencias que producen soplos son
favorecidas por:
Anomalías anatómicas.
Disminución de la viscosidad de la sangre.
Aumento de la cantidad de la sangre.
Aumento de la fuerza con que fluye la
sangre.
Aumento o disminución del calibre de los
grandes vasos.
A los soplos se les estudia: Relación con el
ruido cardiaco, lugar en donde se
producen, sitio de auscultación, tono e Intensidad.
1.- Relación con el ciclo cardiaco.-
Protosistólico antes de la sístole, mesosistólico a mitad, telesistólico al
final de la sístole, holosistólico en su totalidad. Estos términos son
aplicables para el ruido diastólico, protodiastóloico, mesodiastólico, telediastólico, holodiastólico.
2.- Sitio de máxima auscultación:
Focos cardiacos, aórtico, tricúspide,
mitral y pulmonar.
El tono y la intensidad de los soplos
dependen del grosor de la pared torácica.
3.- Intensidad:
Grado l.- Poco audible.
Grado ll.- Débil pero audible.
Grado lll y Grado lV.- Claramente audibles y
de mediana intensidad.
Grado V.- Intensamente audibles pero se
requiere estetoscopio.
Grado Vl.- Intensamente audibles con el
estetoscopio separado de la piel.
Técnica de exploración.- En inspiración y
con la técnica de Vasalva aumentan la intensidad.
58
Soplos cardiacos y taquicardia.- Los soplos cardiacos grado I son casi imperceptibles a la auscultación, sin embargo cuando hay taquicardia, con esfuerzo, se hacen evidentes. Los registros electrocardiográficos estáticos, en reposo, de pacientes con soplo grado I sin taquicardia son completamente normales ya que no existe trastorno de conducción, sino que se trata de una alteración orgánica por defectos valvulares, las anormalidades electrocardiográficas solo se hacen evidentes en casos de hipertrofia.
La cardiopatía mitral es causa principal de soplos sistólicos
y en los casos en que hay taquicardia solo se hace evidente el soplo a la
auscultación pero el registro electrocardiográfico solo revela la frecuencia
cardiaca mayor a 90 latidos por minuto, los trazos electrocardiográficos anormales se inscriben cuando existe hipertrofia auricular, ventricular o ambos el ecocardiograma es el estudio de
elección para detectar las turbulencias por reflujo valvular en casos de soplos
cardiacos.
Frecuencia y ritmo cardiacos.
De manera normal, el nodo
sinusal es el marcapaso, esto significa que los impulsos eléctricos de activación
muscular se transmiten secuencialmente y cada impulso equivale a un ciclo
cardiaco completo, electrocardiográficamente representado por las deflexiones
P, QRS y T, a esta secuencia vitalicia de ciclos cardiacos se les estudia el
número de latidos por minuto así como la simetría cronológica de las ondas, es
decir, frecuencia, ritmo y normalidad de los trazos.
Frecuencia.- Es el número de
veces que ocurre un suceso o fenómeno en una unidad de tiempo ejemplo: 100
Kilómetros por hora, 20 respiraciones por minuto, 75 latidos cardiacos por
minuto, etc.
Ritmo, del griego ῥυθμός rhythmós, es la
repetición de movimientos de manera regular, constante con simetría en cada uno de sus elementos.
59
El ritmo sinusal normal, se caracteriza porque la
frecuencia cardiaca se encuentra entre 60 y 90 latidos por minuto y se debe ser
estricto en el límite normal de latidos por minuto ya que el gasto cardiaco en
litros se estima multiplicando el número de latidos por minuto, por 70
mililitros de cada sístole por lo que el volumen de sangre que expulsa el
corazón varía entre 5 a 6 litros por minuto. El ritmo sinusal normal se
caracteriza además porque la onda P está presente en todas las derivaciones
precediendo a las deflexiones QRS con carácter simétrico cronológicamente y en
voltaje. Cuando no hay simetría en tiempo entre una R y otra R, “ritmo
irregular” se considera una arritmia y en todo caso es patológica aunque las
deflexiones sean normales. Las principales alteraciones del ritmo sinusal son:
Arritmias, taquicardia y bradicardia.
Arritmias. Ritmos irregulares con
frecuencia cardiaca normal, taquicardia, bradicardia, flutter tipo l, fluter
tipo ll, fibrilación auricular.
Las arritmias son
alteraciones del ritmo y de la frecuencia cardiaca. La falla cardiaca inesperada
y repentina, secundaria a las arritmias
cardiacas produce muerte súbita, tanto en pacientes con alteraciones clínicas y
electrocardiográficas importantes como en pacientes con alteraciones
aparentemente menores.
Ritmo irregular.- La frecuencia
cardiaca es normal, pero existen variaciones de tiempo entre R y R, por lo que
se consideran de ritmo irregular.
Son factores de riesgo el consumo
de café, refrescos de cola, la nicotina del tabaco, el consumo de bebidas alcohólicas, los estados
emocionales furia, alegría, el estrés laboral o recreativo, estado de alerta
forzado, la exposición prolongada a equipos de cómputo, celulares, videojuegos,
enfermedades como el hipertiroidismo, diabetes, consumo excesivo de sodio,
potasio, etc., estos factores producen alteraciones del ritmo cardiaco.
60
El tálamo óptico da matiz
afectivo a todas las actitudes y sensaciones que se perciben a través de los
órganos de los sentidos termoalgésicos, táctiles, sensibilidad propioceptiva y sensibilidad
especial, como la vista, el oído, el gusto, etc. Cuando se perciben estímulos
desagradables, de amenaza, de franca agresión o cuando se realizan esfuerzos
físicos o actividades de alto riesgo, el tálamo óptico hace sinapsis con el
hipotálamo que activa al sistema nervioso autónomo, las células nerviosas
preganglionares del sistema simpático producen acetilcolina que estimula
a las glándulas suprarrenales para la síntesis de adrenalina, aumentando la
frecuencia cardiaca y la frecuencia respiratoria.
La nicotina del tabaco ocupa
los receptores Nicotínicos de la Acetilcolina del sistema nervioso autónomo
porción parasimpática así como a los receptores adrenérgicos del sistema
simpático produciendo taquicardia por tiempo prolongado.
La hipoxia de las células de conducción cardiaca ocasiona una disminución en la producción de ATP del ciclo de Krebs con lo que se inhibe la acción de la bomba sodio-potasio, aumentando las concentraciones de sodio intracelular disminuyendo el potencial de membrana que se que despolariza con más rapidez ocasionando ritmos irregulares o taquicardia.
La hipoxia de las células de conducción cardiaca ocasiona una disminución en la producción de ATP del ciclo de Krebs con lo que se inhibe la acción de la bomba sodio-potasio, aumentando las concentraciones de sodio intracelular disminuyendo el potencial de membrana que se que despolariza con más rapidez ocasionando ritmos irregulares o taquicardia.
La coca (refrescos de cola) precursor
de cocaína, es un alcaloide que estimula al sistema nervioso autónomo porción
simpática, inhibiendo la recaptación (acumulación en las vesículas sinápticas)
de dopamina por lo que es convertida en adrenalina estimulando al sistema
adrenérgico, los efectos inmediatos son aumento de la frecuencia cardiaca y
respiratoria a la vez de sensación de mejoría física, disminución de la fatiga,
estado de alerta prolongado, euforia, los efectos adversos de sobredosis
producen vasoconstricción, taquicardia, hemorragias (cerebral), falla cardiaca y
muerte.
La cafeína es una
trimetilxantina inhibidor competitivo de la adenosina, esta disminuye el estado
de vigilia provocando sueño, la cafeína por lo contrario, estimula al centro
cardiorespiratorio aumentando la frecuencia cardiaca y respiratoria aumentando
el estado de vigilia por periodos prolongados ya que la vida media de la
cafeína es de 10 horas al consumir tan solo un taza de café.
El estado de alerta forzado
activa al Sistema Reticular Ascendente colinérgico que a su vez activa a la
porción simpática para mantener el estado de despierto.
Las anfetaminas ocupan los
receptores adrenérgicos producen placer, euforia, alucinaciones, hiperprosexia,
agresividad o furia, estados maniacos, aumentan el rendimiento de la actividad
física, con riesgos cardiovasculares.
Arritmias de frecuencia sinusales.
61
Arritmias de frecuencia sinusales.
Taquicardia sinusal.- El nodo sinusal por
estimulación adrenérgica aumenta la velocidad de conducción y despolarización aurículoventricular
dando origen a una frecuencia
cardiaca mayor a 90 y menor de 200 latidos por minuto estando el
paciente en reposo. En las arritmias con
frecuencia cardiaca elevada, el automatismo del nodo sinusal es substituido por
un sitio ectópico que se activa o excita después del periodo refractario QRS por
lo que los intervalos ST se acortan o se pierden y en cambio aparecen nuevos complejos
QRS refractarios. La causa de taquicardia, se atribuye a estados emocionales,
furia, agresiones, actos riesgosos, frustraciones, temores, actividades o
empleos de gran responsabilidad, exposición prolongada a equipos de
computación, actividades nocturnas con estados de vigilia forzados, exámenes,
evaluaciones concursos mentales, consumo de café, tabaco, cocaína, etc. Durante
las crisis de taquicardia los ciclos cardiacos pueden ser regulares, constantes
en tiempo o pueden ser irregulares de cualquier modo son patológicos con
sintomatología evidente.
En la taquicardia sinusal disminuye el periodo de llenado
aurículo ventricular, reduciendo el gasto cardiaco que se traduce en insuficiencia
cardiaca con disminución del flujo coronario y angor pectoris, este estado puede conducir a otra arritmia grave
como aleteo o fibrilación con fatal pronóstico.
La taquicardia sinusal se caracteriza por una frecuencia
cardiaca mayor a 90 y menor a 200 latidos por minuto, la onda P está presente
en los trazos electrocardiográficos precediendo a todo complejo QRS, los trazos
pueden ser asimétricos o irregulares.
Bradicardia sinusal.- Se
caracteriza por una frecuencia cardiaca menor a 60 latidos por minuto y mayor a
35 y por lo general con ritmo irregular.
En la bradicardia sinusal el bombeo de
sangre es bajo por el tiempo prolongado entre una sístole y otra por lo que disminuye
el gasto cardiaco. La falta de riego sanguíneo produce isquemia sistémica
apareciendo signos y síntomas como dolor precordial, cefalea, vértigo y síncope
que pueden llevar al paro cardiaco. Las metilxantinas (café, chocolate) pueden ser útiles y se debe valorar el uso de atropina o la
implantación de marcapasos.
62
Bradicardia por bloqueo
auriculoventricular completo. Generalmente se manifiesta con una frecuencia
cardiaca menor a 60 sístoles por minuto, generalmente con ritmo irregular y síntomas severos, que caracterizan a un marcapaso
ventricular ectópico, existen signos de isquemia e insuficiencia cardiaca que
pueden ocasionar la muerte. Es necesaria la aplicación de atropina o marcapasos.
Flutter
o aleteo Auricular.- La despolarización de las
fibras musculares cardiacas inicia en el nodo sinusal de Keith y Flack que se localiza en la porción superior de la pared posterior del atrio derecho, por
debajo de la desembocadura de la vena cava superior, el
impulso eléctrico se propaga por continuidad de una a otra de las células
musculares cardiacas, conducción miógena, iniciando su recorrido a través de
la masa muscular cardiaca de derecha a izquierda y de arriba hacia abajo
llegando primero a las paredes auriculares de la parte superior que están en contacto con el septum
interauricular, estructura anatómica que
contiene fibras especializadas en conducción que forman parte del sistema
internodal atrio ventricular, que comunica al nodo sinusal con el nodo atrio
ventricular de Aschoff – Tawara, desde donde la
despolarización sigue su trayecto en el Haz de His, ramas del Haz de His y
Fibras de Purkinje hasta alcanzar el
total de la masa ventricular.
63
El Flutter o aleteo auricular es una
arritmia cardiaca multifactorial que se caracteriza por una frecuencia cardiaca
que oscila entre 200 a 300 latidos por minuto, como hemos visto puede ser
desencadenada por estímulos como el tabaco, café, actividades o empleos
riesgosos, etc., está relacionada directamente con la hipertensión arterial,
enfermedades isquémicas y los trastornos orgánicos como las valvulopatías
tricúspide y mitral, así como en las enfermedades inflamatorias endocarditis,
miocarditis, etc.
Durante el flutter se establece un
corto circuito de la despolarización, que hace un recorrido desde el nodo
sinusal hacia el tabique interauricular, paredes de la aurícula derecha e
izquierda hasta el itsmo cavotricuspideo en el piso de la aurícula derecha
entre la vena cava inferior y la válvula tricúspide, la despolarización puede o
no continuar hacia el nodo atrioventricular, haz de Hiz, ramas del haz de Hiz
continuando su recorrido en la masa ventricular, lo que puede producir una sístole ventricular o puede convertirse en una
despolarización fallida, sin embargo durante el flutter, la despolarización
retorna desde el itsmo cavotricuspideo ahora de forma retrógrada hacia el sitio
de origen estableciendo un circuito de “reentrada”
que puede retornar en sentido contrario a las manecillas del reloj (flutter
típico I) o con sentido semejante a las manecillas del reloj (flutter tipo ll o atípico).
En el 6% de los enfermos esta arritmia
remite espontáneamente, el 23 % con fármacos antiarritmicos (amiodarona,
propranolol, verapamilo), 29 % remite con cardioversión (revertir el flujo de la despolarización) con desfibrilador, en
los casos de trastornos orgánicos como valvulopatías mitral o tricuspidea el
tratamiento es quirúrgico con ablación del tejido dañado.
Las ondas P desaparecen, aunque no están presentes se deduce que el ritmo es auricular porque las fibras de conducción son mucho más rápidas que las ventriculares, alcanzando frecuencias entre 200 y 300 latidos por minuto.
64
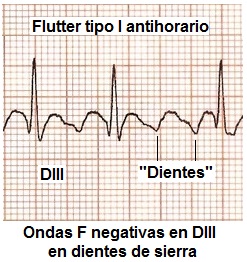
El
flutter o aleteo tipo I contrario a las manecillas del reloj es el más
frecuente, electrocardiográficamente pueden
reconocerse los siguientes datos:
Las ondas P desaparecen, aunque no están presentes se deduce que el ritmo es auricular porque las fibras de conducción son mucho más rápidas que las ventriculares, alcanzando frecuencias entre 200 y 300 latidos por minuto.
Ondas F
(de flutter) aparecen ondas negativas con aspecto de dientes de sierra en DII, DIII, AVF y positivas en
V1 QRS. El sitio ectópico de automatismo hace excitables a las fibras de conducción miógenas después del periodo refractario QRS, substituyendo los intervalos ST excitables por otro QRS, por lo que cada "diente de sierra" equivale a un complejo QRS.
QRS.- Es muy
estrecho y en ocasiones prácticamente desaparecen Q y S .
65
Flutter
tipo ll.- En el flutter tipo ll y flutter atípico, la despolarización también
hace un recorrido retrógrado desde
el itsmo cavotricuspideo hacia el
nodo sinusal, ahora en el sentido de las manecillas del reloj o con
sentido semejante a las manecillas del reloj (flutter atípico) ascendiendo por la pared lateral del ventrículo
derecho.
66
Electrocardiográficamente
las ondas de F serán positivas en las derivaciones II, III y AVF y negativas en
V1.
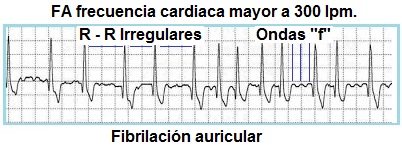
La Fibrilación Auricular (FA).- Por
demás decir supraventricular, es una arritmia cardiaca que se caracteriza por una frecuencia mayor a
300 latidos por minuto, las fibras septales especializadas en conducción ahora
excitan a un gran número de fibras musculares miógenas, estableciendo un
circuito de reentradas múltiples desde el piso y paredes atriales hacia el nodo
sinusal, generando despolarizaciones consecutivas en un mismo periodo excitable
entre un QRS y otro, con sístoles auriculares ineficaces.
Los estímulos eléctricos excitatorios
son conducidos desde el nodo sinusal hasta el nodo atrioventricular, en donde
la despolarización puede continuar hacia el Haz de Hiz, ramas del haz de Hiz,
fibras de Purkinje dando origen a una sístole ventricular, o puede retornar
hacia el nodo sinusal formando parte del corto circuito de reentrada y convertirse
en un estímulo fallido que no llega a producir una sístole ventricular. De los
estímulos eléctricos capaces de dar origen a una sístole ventricular se
considera una relación promedio de 1 sístole efectiva por 4 fallidas, por lo
que en el estado crítico de la fibrilación disminuye el periodo de llenado
aurículo ventricular, reduciendo el gasto cardiaco que se traduce en
insuficiencia cardiaca con disminución del flujo coronario y angor pectoris de fatal pronóstico
La fibrilación auricular aumenta su incidencia
en adultos mayores de 40 años, está relacionada directamente con la
hipertensión arterial sistémica, cardiopatías isquémicas, trastornos orgánicos
como valvulopatías tricúspide y mitral, así como en las enfermedades
inflamatorias endocarditis, miocarditis, enfermedad pulmonar obstructiva, diabetes
mellitus, otros factores desencadenantes son el consumo de tabaco, café,
actividades o empleos riesgosos, etc.,
67
Electrocardiográficamente se
encuentran los siguientes datos:
- Se pierde la onda P, es substituida por ondas “f” entre un complejo
QRS y otro.
- Las ondas “f” aparecen
como una pequeña deflexión en forma de pico o “diente” que es considerado como una contracción
ventricular para efectos de cálculo de la frecuencia cardiaca.
- Frecuencia cardiaca mayor a 300 lpm.
- Intervalos R-R irregulares.
-QRS normal o estrecho,
cuando es ancho se relaciona con bloqueo de rama y el trastorno de conducción
se encuentra en el nodo Atrio ventricular.
Clasificación
- Aislada es la presentación de un
episodio de fibrilación como caso nuevo sin enfermedad cardiovascular previa.
- Recurrente cuando el paciente presenta
una segunda crisis con o sin enfermedad cardiovascular.
- Paroxística cuando el paciente ha
presentado varios episodios autolimitadfos.
- Permanente, Las crisis no ceden aún
con tratamiento.
Tratamiento
El 50% de casos aislados remite
espontáneamente.
El tratamiento con fármacos
antiarritmicos (amiodarona, propranolol, verapamilo), es la primera elección.
La cardioversión con desfibrilador es
un método efectivo.
68
CRECIMIENTOS
AURICULARES
Como hemos
analizado, la despolarización que da origen a la contracción de las fibras
musculares cardiacas inicia en el
nodo sinusal de Keith y Flack en la porción superior de la pared posterior del atrio
derecho, por debajo de la desembocadura de la vena cava superior, la
despolarización se propaga por
continuidad de una a otra de las células musculares cardiacas, conducción
miógena, iniciando su recorrido en la masa muscular cardiaca de derecha
a izquierda y de arriba hacia abajo primero en las paredes de la aurícula
derecha continuando hacia la aurícula izquierda, las cavidades auriculares
están separadas por el septum interauricular, estructura anatómica que contiene
fibras especializadas en conducción que forman parte del sistema internodal
atrio ventricular, que comunica al nodo sinusal con el nodo atrio ventricular
de Aschoff – Tawara, desde donde la
despolarización sigue su trayecto en el Haz de His, ramas del Haz de His y
Fibras de Purkinje hasta alcanzar el
total de la masa ventricular.
De
manera normal la despolarización hace su recorrido de forma regular en tiempo,
con voltaje y velocidad constante, variables a considerar en la función y el volumen
o masa cardiaca que en casos de hipertrofia aumentan la intensidad del voltaje,
el tiempo de los intervalos y alteran la morfología de
las deflexiones en los trazos electrocardiográficos.
De manera teórica y electrocardiográficamente
la despolarización de ambas aurículas queda representada por la onda P, en esta
deflexión la primera mitad corresponde a la despolarización de la aurícula
derecha y el resto de la onda a la despolarización de la aurícula izquierda,
por lo que cualquier anormalidad ya sea de la aurícula derecha o de la
izquierda será evidenciada por la parte que le corresponde de la onda P.
Morfología de las ondas P Normal y patológicas.
Crecimiento auricular derecho
El crecimiento o hipertrofia cardiaca
ya sea auricular o ventricular hace que la intensidad de la despolarización y
el tiempo de conducción aumente, a mayor distancia (volumen o masa muscular
cardiaca) mayor tiempo, sin embargo debemos recordar que la despolarización es
única para ambas aurículas y el tiempo en su recorrido es mayor en la aurícula
derecha hipertrófica pero esta despolarización excedente ocurre dentro de la
etapa inicial de la despolarización de la aurícula izquierda, por lo que el
aumento en tiempo de la despolarización de la aurícula derecha queda
enmascarado o superpuesto en la despolarización inicial de la aurícula
izquierda hecho que explica que la onda P aumenta en voltaje alterando la
morfología pero no se ve afectada en tiempo (menor a 0.10 de segundo) Sodi Pallares Pag. 59.
Las principales causas de hipertrofia auricular derecha
son: Enfermedades pulmonares obstructivas crónicas como, bronquitis crónica,
enfisema pulmonar, algunas valvulopatías como tricúspide (válvula aurículo-ventricular
derecha), valvulopatías semilunares (de la arteria pulmonar) y comunicación
interauricular.
70
En las
enfermedades obstructivas crónicas como bronquitis y enfisema se destruyen los
tabiques interalveolares lo que da como resultado grandes cavidades o cámaras
de aire que sustituyen a los acinos alveolares, el aire contenido en mayor
cuantía ejerce mayor presión en la paredes alveolares que han perdido su
elasticidad por tejido fibroso, esta condición hace que se colapsen los vasos
sanguíneos dando origen a una resistencia vascular que aumenta la presión
sanguínea conocida como hipertensión pulmonar, que impide el flujo sanguíneo
total desde el ventrículo derecho hacia ambos pulmones, produciendo sobrecarga
primero ventricular, posteriormente auricular con hipertrofia
Las lesiones de
las válvulas semilunares y la estenosis de la arteria pulmonar ocasionan
sobrecarga y crecimiento de la aurícula derecha.
Características
electrocardiográficas de crecimiento de la aurícula derecha:
Eje P
auricular desviado a la derecha entre 60 y 90°
Onda
P picuda aumentada en voltaje alta y picuda en las derivadas estándar Dll,
Dlll, aVF y ocasionalmente en V1, es llamada P pulmonar por estar directamente
relacionada con enfermedades pulmonares como bronquitis crónica y enfisema
pulmonar.
Eje P
auricular desviado a la derecha entre 60 y 90° (rango normal de 30° a 60°), en
muchos casos no es demostrable la deviación del eje, sin embargo la deducción
es evidente por el aumento de voltaje y morfología de la onda P.
71
Crecimiento auricular derecho con desviación del eje a la derecha.
72
Crecimiento auricular izquierdo
La sangre
oxigenada proveniente de ambos pulmones llega a la aurícula izquierda a través
de las cuatro venas pulmonares, desde la aurícula izquierda la sangre pasa al
ventrículo izquierdo en dos etapas, una de forma pasiva y la otra impulsada por
la contracción de la musculatura auricular, sístole auricular. Entre la aurícula
y el ventrículo, se encuentra la válvula mitral compuesta de dos hojuelas que
permite el paso de la sangre hacia el interior del ventrículo, pero que impide
el flujo retrógrado hacia la aurícula durante la sístole ventricular.
Posteriormente la sangre es expulsada desde el ventrículo izquierdo hacia la
circulación mayor saliendo del corazón a través de la arteria aorta, en la base
o nacimiento de la arteria aorta en ventrículo izquierdo se encuentran las
válvulas sigmoideas que permiten la salida de sangre del ventrículo pero que impiden
el retorno o reflujo hacia el ventrículo izquierdo.
Todo
trastorno orgánico que impida el flujo normal, total, de sangre, produce
aumento de volumen sanguíneo o “sobrecarga” de la aurícula izquierda, esto hace
que aumente la fuerza de contracción muscular auricular para tratar de expulsar
el total de sangre, Ley de Frank Starling, sin mejorar la dinámica sanguínea,
ocasionando insuficiencia cardiaca congestiva produciendo edema de pulmón, hipertrofia o crecimiento auricular, fallo cardiaco y
muerte.
Entre las
primeras causas de Hipertrofia auricular izquierda se encuentran la estenosis
mitral, estenosis sigmoidea aortica e hipertensión arterial. En la estenosis de
la válvula aórtica el defecto valvular permite el flujo retrógrado hacia la
aurícula durante la sístole ventricular produciendo además un soplo sistólico.
La sobrecarga auricular aumenta la fuerza de contracción e hipertrofia
auricular.
En las lesiones de la válvula sigmoidea de la arteria aorta el reflujo sanguíneo
viene desde el callado de la aorta, retorna por reflujo a través de la válvula
sigmoidea donde produce un soplo diastólico y llega nuevamente al ventrículo
izquierdo, la sobrecarga de volumen por insuficiencia involucra a la aurícula
izquierda produciendo hipertrofia de ambas cavidades aurícula y ventrículo
izquierdos.
Tanto en la
hipertensión arterial primaria como en la hipertensión arterial secundaria el
calibre de las arterias disminuye aumentando la resistencia al flujo sanguíneo con
sobrecarga aurículo-ventricular, esto produce hipertrofia de ambas cavidades.
Los trazos electrocardiográficos en el crecimiento
auricular izquierdo revelan:
P ancha mayor de 2.5 milímetros o 12 centésimas de segundo.
P Bífida, la P aparece con una muesca en la parte superior llamada P
mitral.
V1 Onda P terminal con predominio negativo en final.
73
74
Hipertrofias
ventriculares
Hipertrofia
ventricular es el aumento patológico del tamaño o volumen de las células
musculares cardiacas sin aumento del número de células musculares, que se
produce por una necesidad de incrementar la fuerza de contracción para expulsar
un volumen de sangre mayor al normal, de manera crónica.
Como
hemos analizado la sobrecarga ventricular puede deberse a anomalías valvulares
ya sea de las semilunares de la arteria pulmonar, de la válvula tricúspide o
por estenosis de la arteria pulmonar para corazón derecho. Las lesiones de las
válvulas sigmoideas de la arteria aorta, de la mitral, la disminución del
calibre arterial con aumento de la resistencia vascular arterial al flujo
sanguíneo aumentan la fuerza de contracción y producen hipertrofia de las
cavidades izquierdas.
En general los
crecimientos ventriculares, electrocardigráficamente se evidencian por:
Aumento
de voltaje de los complejos QRS con R muy alta.
Las ondas
S son profundas.
Las ondas
R son anchas, por lo que QRS es mayor a 2.5 milímetros (mayor a 12 centésimas
de segundo).
El eje
ventricular se encuentra desviado al lado hipertrófico.
Crecimiento
ventricular derecho.
La sangre
venosa llega al corazón a través de la vena cava superior y de la inferior, que
forman un tronco común para desembocar en la aurícula derecha, la sangre pasa a
ventrículo derecho a través de la válvula tricúspide, desde el ventrículo
derecho la sangre es enviada a los pulmones, pasando a través de las válvulas
semilunares de la arteria pulmonar. Toda anormalidad orgánica que aumente la
resistencia vascular pulmonar o que permita el reflujo hacia aurícula y
ventrículo derecho como sucede en las valvulopatías semilunares, tricúspide, en
la estenosis pulmonar y en las EPOC, producen sobrecarga del volumen sanguíneo
con crecimiento ventricular derecho.
Disnea,
dolor precordial, vértigo y la presencia de soplos son los signos y síntomas
cardinales de las EPOC, de las lesiones de las válvulas semilunares, tricúspide
y de la estenosis de la arteria pulmonar que necesariamente requieren del
análisis electrocardiográfico.
75
En el
crecimiento ventricular derecho, los trazos electrocardiograficos revelan:
Aumento
del voltaje de la onda R en las derivaciones derechas DII, DIII, aVF, de V1 a
V4.
Onda R
> 7 mm en V1.
Ondas S
profundas en DI y en aVL, V5 y V6.
Desviación
del eje ventricular hacia la derecha.
QRS de
mayor amplitud.
Alteraciones
en la repolarización en derivadas derechas de V1 aV3.
77
HIPERTROFIA VENTRICULAR IZQUIERDA
Hipertrofia
ventricular izquierda es el aumento de tamaño o volumen de la musculatura del
corazón del lado izquierdo, que se produce por una necesidad de incrementar la
fuerza de contracción para expulsar la sangre contenida en el ventrículo
izquierdo hacia la arteria aorta y a la gran circulación.
La hipertensión arterial y la obesidad sin duda son las principales
causas que producen hipertrofia ventricular, sin embargo, las lesiones de las
válvulas sigmoideas de la arteria aorta, de la válvula mitral, la disminución del calibre arterial
con aumento de la resistencia vascular arterial al flujo sanguíneo aumentan la
fuerza de contracción y producen hipertrofia de la masa muscular del lado
izquierdo.
78
Los
principales trazos electrocardiográficos que sugieren hipertrofia ventricular
izquierda son:
Mayor
voltaje de la Onda R en las en derivadas
izquierdas V5 y V6
Onda
S profunda en las derivaciones precordiales derechas V1 y V2.
Aumento
de la duración del QRS mayor de 10 centésimas de segundo (Deflexión
intrinsecoide mayor a 5 centésimas de segundo).
Trastornos
de la de repolarización con descenso o negatividad de la onda T de las
derivadas izquierdas de la pared libre o lateral aVL, V5 y V6.
Eje
ventricular normal o desviado a la izquierda.
El Bloqueo de rama
izquierda se fundamenta con los datos anteriores R de mayor
voltaje en V5 y V6, rS S profunda V1 y V2, QRS ancho mayor de .012 seg. T
negativa en V5-V6, eje cardiaco desviado a la izquierda.
79
80
BLOQUEO DE
RAMA
En muchos casos se
producen cambios en el voltaje y en el tiempo, en los que el estímulo eléctrico
o despolarización hace su recorrido, a través del sistema de conducción de la
masa muscular cardiaca, estas alteraciones se producen tanto en las aurículas como
en los ventrículos, modificando la morfología de las deflexiones e intervalos
que son el fundamento del análisis deductivo de un sin número de trastornos
cardiacos.
El concepto de Bloqueo de
Rama (BR) fue propuesto por Eppinger y Tothberger desde hace más de
un siglo, este concepto es muy general y actualmente es referido para agrupar a
todo retraso de los impulsos eléctricos a través del sistema de conducción, tanto
del ventrículo derecho como del ventrículo izquierdo con o sin lesión miocárdica
por lo que incluye un gran número de alteraciones como son todas aquellas
entidades capaces de producir hipertensión arterial, algunas cardiopatías, a enfermedades
isquémicas graves como infarto agudo de miocardio y angor pectoris. La
generalidad y tibieza de este término “bloqueo de rama” demerita al estudioso su
diagnóstico tan importante de enfermedades como infarto agudo de miocardio,
dardo letal de la población mundial adulta.
Sistema
de conducción o despolarización
La
despolarización de las fibras musculares cardiacas inicia en el nodo sinusal de Keith y Flack que se localiza en la porción superior de la pared posterior del atrio
derecho, el impulso eléctrico se
propaga por continuidad de una a otra de las células musculares cardiacas,
conducción miógena, llegando primero a las paredes auriculares de la
parte superior que están en contacto con el septum interauricular, que forma
parte del sistema internodal atrio ventricular y comunica al nodo sinusal con
el nodo atrio ventricular de Aschoff –
Tawara, la despolarización sigue su trayecto en el Haz de His, ramas derecha e
izquierda, la rama derecha,
estimula al ventrículo derecho y a la porción septal del lado derecho solo en
el primer tercio. La Rama Izquierda se subdivide en dos ramas o
fascículos, el fascículo anterior que despolariza la porción antero-superior
del ventrículo izquierdo y el fascículo posterior que despolariza la región
posterior e inferior del ventrículo izquierdo. La conducción eléctrica es más
rápida y de mayor voltaje para la rama izquierda. La despolarización continúa
en ambas ramas siguiendo el trayecto de las Fibras de Purkinje hasta alcanzar el total de la masa ventricular.
81
Por lo anterior, existen
tres ramas del Haz de His por las que viaja el estímulo eléctrico que
finalmente producirá una sístole ventricular:
1.- Rama derecha.
2.- Fascículo anterior de
la rama izquierda.
3.- Fascículo posterior de
la rama izquierda.
La conducción del estímulo
eléctrico o despolarización ventricular puede verse afectada en tiempo
(retraso) o en voltaje que pueden interpretarse mediante un análisis
electrocardiográfico.
Los Bloqueos de Rama se
clasifican en:
1.- Bloqueos de Rama
derecha.
a).- Incompletos.
b).- Completos.
2.- Bloqueos de rama
izquierda.
a).- Incompletos.
b).- Completos.
3.- Hemibloqueos.- Bloqueo
de los fascículos anterior y posterior de la Rama Izquierda.
a).- Hemibloqueo anterior
izquierdo.
b).- Hemibloqueo posterior
izquierdo.
4.- Bloqueos Bifasciculares.
a).- Bloqueo de Rama
derecha mas hemibloqueo anterior izquierdo.
b).- Bloqueo de rama
derecha mas hemibloqueo posterior izquierdo
5).- Otras combinaciones
de Ramas y fascículos. Bifasciculares o Trifascículares.
La función cardiaca
depende principalmente de la integridad de las arterias coronarias, del
adecuado flujo sanguíneo, de los requerimientos de oxígeno y de las necesidades
energéticas de la musculatura cardiaca
Bloqueo de incompleto de Rama
derecha, hallazgos electrocardiográficos:
1.- Aumento en el tiempo
de despolarización ventricular QRS mayor a 0.10” de segundo en DI, pero menor a
0.12” de segundo. En el bloqueo completo de rama derecha, el QRS es mayor a
0.12” de segundo
2.- Morfología de
rSR’ en V1 o V2. (r pequeña, S profunda, R prima o R secundaria alta).
82
Hemos analizado que todos
los cambios en voltaje y tiempo de las deflexiones y segmentos con toda certeza
corresponden a una patología y difícilmente encontraremos datos exclusivos de
hipertrofia o bloqueo, en la mayoría de los casos existen datos combinados de
hipertrofia, isquemia, lesión y/o necrosis miocárdica. Por lo que es probable
que en los bloqueos incompletos de rama encontremos datos de isquemia que se
caracterizan electrocardiográficamente por un desnivel del punto J ya sea superior
o inferior a la línea basal para ventrículo derecho Dl, V1 y V2.
La onda P aplanada o
invertida además del desnivel del punto J son indicativos de lesión miocardica.
Finalmente la aparición de
la onda Q profunda aunada a los datos anteriores son datos que indican necrosis
miocárdica.
83
Bloqueo de rama izquierda.
Insisto este término es muy general y no refleja la severidad de la patología
que lo produce, los trazos sugestivos de bloqueo de rama izquierda se presentan en pacientes con hipertensión
arterial sistémica, angina de pecho e infarto agudo de miocardio, entidades
nosológicas que ponen en riesgo la vida y
actualmente son la primera causa de muerte en personas adultas.
En los bloqueos de la rama
izquierda la despolarización se retrasa, apareciendo datos de isquemia y/o
necrosis, en V6 se puede observar desnivel del punto J un complejo QRS ancho,
con una onda R alta y ancha mayor a 0.12 centésimas de segundo, posiblemente empastada
(con dos picos semejantes a punta de pasto) o con la presencia de R prima (R´)
onda T aplanada o invertida, el eje eléctrico desviado a la izquierda, es en
esta parte del análisis deductivo
en donde debemos ser muy precisos en el diagnóstico para actuar en seguida en
el tratamiento oportuno.
Espero que esta información te sea útil y comprendas que es muy difícil primero hacer un compendio de la información y segundo poder o saber transmitir este conocimiento de manera explícita.
Esta es tan solo una parte del estudio tan complejo de las enfermedades cardiovasculares, en el capítulo del aparato cardiovascular estudiaremos la propedéutica semiológica, exploración física y las enfermedades mas frecuentes del aparato cardiovascular.
Espero que este material didáctico que he preparado con gran entusiasmo te ayude a fortalecer tus conocimientos y lo apliques en tu práctica clínica.
"Por mi raza hablará el espíritu"
UNAM
M.C. Mario Martínez Robles